「胃がん」で死亡する確率は5人に1人?
胃がんは肺がんに次いで、日本人が多く発症するがん疾患です。
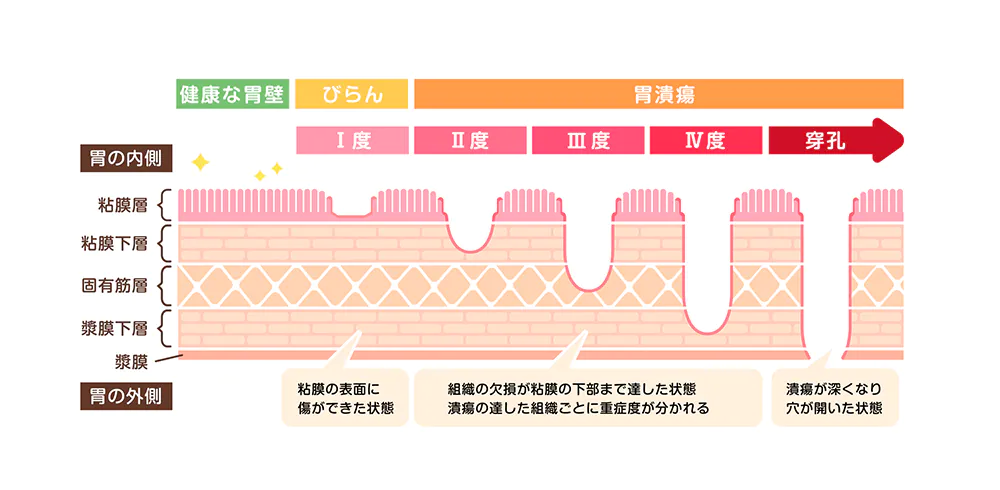
胃がんとは、胃壁の内側にある粘膜へ発生するもので、内側の粘膜から少しずつ粘膜下層→固有筋層→漿膜(しょうまく)と進展していきます。
がん細胞が、「粘膜」または「粘膜下層」までに留まっているものを『早期胃がん』、筋層より深く進展したものを『進行胃がん』と呼びます。
2019年のデータによると、男性も女性も2人に1人の割合で、一生のうちに胃がんと診断されると報告されています。
胃がんはかつて、日本人のがんによる死亡数の第1位を占めていました。しかし近年では医療技術が進歩したことで、男性は第3位、女性は第5位と下がってきています(2021年調べ)。
2021年では、男性は27196人(4人に1人)、女性は14428人(6人に1人)の方が、胃がんで亡くなっています。
(出典元:https://ganjoho.jp/reg_stat/statistics/stat/summary.html)
胃がんの症状‐初期症状や放置が危険な自覚症状

胃がんは初期段階では自覚症状に乏しい疾患で、かなり進行しても、症状が現れないケースもあります。
胃がんが進行すると、みぞおち周辺の痛みや不快感、違和感、胸焼け、吐き気、食欲不振などの症状が起こります。また、出血を伴う場合は黒色便や吐血が出ることもあります。
上腹部痛
ヒトが食べたものは食道を通過し、胃へ入っていきます。胃はお腹の上の方に位置しているため、胃に異常が生じると、お腹の上の方が痛む「上腹部痛」や、みぞおちの痛みがみられるようになります。
食欲不振・吐き気
胃に異常が生じると、脳は「胃にトラブル発生」と感知するため、食欲不振や吐き気などの症状が起こりやすくなります。なお、食欲不振になる原因は胃がんだけでなく、薬やストレス、睡眠不足なども関係しています。
体重減少
上腹部痛や食欲不振、吐き気などの不調で食べる量が減少し、体重も減りやすくなります。
また、胃がんが大きくなると、筋肉や骨を分解して栄養を吸い取ろうとします。これも、体重減少の大きな要因だと考えられています。
特に現在、ダイエットを行っていないのにもかかわらず、一気に体重が減っている方は、要注意です。
黒色便
がんは自ずと範囲を広げていくために、どんどん新しい血管(新生血管)を作って体の栄養を奪い取っていきます。この新生血管は、通常の血管よりもかなり脆く、食事による刺激を受けるだけで出血を起こすため、血液が便へ出てくることもあります。
この血便は肛門付近に生じる大腸がんとは異なり、長時間かけて腸を通過・排泄されるので、色が黒くなります。
黒色便は、貧血の治療で用いられる鉄剤を服用した時や、イカスミパスタのような黒い食べ物を食べた時でも出てくる便です。
しかし、そういった心当たりがないのにもかかわらず、黒色便が出た場合は、当院までご相談ください。
食べ物の飲み込みづらさ
胃の入口から上部にがんが生じてしまうと、食べ物が上手く通らなくなるため、飲み込みにくくなります。
また、がんの範囲が広くなった場合は、胃の収縮もできなくなるため、消化もできなくなります。その結果、「すぐにお腹いっぱいになる」と訴える方もいらっしゃいます。
胃がんの原因は?リスク因子は5つ

胃がんの原因は未だにはっきりとは解明されていません。しかし、胃がんの発症リスクを上昇させる要因は判明しています。
胃がんのリスクを高める原因で代表的なものは「ピロリ菌の感染」です。ピロリ菌に感染すると、慢性的に胃粘膜の炎症が起こるため、胃がんにかかりやすくなります。他にも、ストレスや飲酒、塩分の多い食事や野菜・果物の摂取不足、喫煙などの生活習慣も、胃がんの発症リスクを高める要因になります。
1肥満
肥満は胃がんだけでなく、心筋梗塞や脳卒中、膵臓がんなどのリスクも高めてしまいます。
肥満の定義ですが、BMIが25以上であることと定められています。該当する方は、適正体重を維持しましょう。
2家族歴
胃がんを発症した血縁者がいる方は、そうでない方よりも胃がんになりやすいと指摘されています。
3塩分過剰摂取
塩分量の多い食事を摂り続けると、胃がんのリスクが高くなると言われています。また、減塩を心がけることは、高血圧のリスク軽減にも有効です。
4タバコ
胃がん全体の18%は、タバコによるものだというデータがあります。喫煙者はそうでない方よりも1.53倍がんのリスクが高く、特に男性はその傾向が強いと指摘されています。「自力で禁煙を行うのは難しい」とお悩みの方は、禁煙外来へ相談することをお勧めします。
5ピロリ菌感染症
「ヘリコバクターピロリ」という菌が体内にいる方は、そうでない方よりも胃がんになるリスクが、6倍も高くなると報告されています。
胃がんが発覚するきっかけ
症状が出た時には手遅れ!?早期がんの発覚はいつ?

早期の胃がんは、無症状の場合が多いため、自覚症状のみで早期発見をするのは困難です。
また、胃がんが早期の段階で発見されるのは、胃カメラ検査がきっかけであることが多いです。
もちろん日ごろから健康に気を配り、定期的に医療機関へ受診することも重要です。しかし仕事や家庭などで忙殺されている中、病院へ相談するのはなかなか難しいことではないでしょうか。
多くの方は何かしらのきっかけがないと、なかなか病院に行こうとしません。
そこで、自治体や職場などが行っている「健康診断」や「がん検診」を積極的に利用しましょう。これが、精密検査を受けるきっかけ作りにもなります。
早期発見・早期治療のために健診・検査が必要です
全国の40歳以上のがん検診の受診率は、胃がんで38.4%だったと報告されています(2016年調べ・人間ドックなども含む)。
一方、自治体で行われている検診のみの受診率は、たったの30%前後でした。勤め先から勧められて胃カメラ検査を受けている方もいる一方で、検査を受けるきっかけが得られない方もいます。
胃カメラ検査を受ければ、多くの胃がんは早期発見が可能で、身体への負担がかからない治療も可能です。
特に、がん好発期手前の30~40代の方や、長期休暇を確保することが難しい方には、胃カメラ検査や定期検診、がん検診に対するモチベーションを高めていただければと思っています。
検査をご希望の方は、お気軽に当院へご相談ください。
胃がんの進行度
進行度は、原発巣(げんぱつそう)という「胃がんそのものの深度」と、「リンパ節や他臓器への転移の有無」で評価されます。
胃がんそのものが大きくても、浅く他の臓器への移転が見られない場合は<ステージⅠ>と判断されます。逆に、胃がんそのものが小さくても、転移しているケースは<ステージⅣ>に分類されます。
胃がんの治療方法
治療法は大きく分けると、「内視鏡的切除」「外科手術」「化学療法」があります。治療の選択は進行度によって選択していきますが、他臓器への転移がみられないステージⅠ~Ⅲの場合は、内視鏡治療または手術療法が行われます。他臓器へ転移しているステージⅣにつきましては、抗がん剤を用いた化学療法が実施されています。
内視鏡的切除
内視鏡治療は、ステージⅠのうち、がんが粘膜内に留まっていることが予想され、かつサイズが2cm以内で「分化型」という、比較的進行がゆるやかながんに対して行われています。
近年では治療のガイドラインが見直され、「5cm以上の大きながん」「粘膜下層に浸潤したがん」も、内視鏡治療の対象となりました。比較的進行スピードの早い低分化型や未分化型の胃がんでも、サイズが小さなものでしたら、内視鏡治療が選択されます。
内視鏡治療は、病変とその周りの組織だけ切除するため、胃は全て残せます。手術後でも1週間ほど入院する必要がありますが、退院後は普段通り、食事しても問題ありません。
外科手術
「リンパ節への転移がない早期胃がん」につきましては、腹腔鏡(ふくくうきょう)補助下幽門側胃切除が選択されます。リンパ節への転移があるケースや、進行がんにつきましては、開腹下の胃切除術が行われます。また、腫瘍と胃の一部と一緒に、転移する可能性があるリンパ節も切除する「リンパ節郭清(りんぱせつかくせい)」にも対応しています。
このように、腫瘍の箇所とがんの進行度合いによって、術式は異なります。胃切除は、胃の出口側を切除する「幽門側胃切除術」と、胃の入り口側を切除する「噴門側(ふんもんそく)胃切除術」、胃全てを切除する「胃全摘術」などに分類されています。胃の切除範囲は、腫瘍からの距離だけでなく、郭清(かくせい)するリンパ節の範囲なども考慮しておく必要があるため、幽門側胃切除術では3分の2以上の胃切除が行われています。
ただし術前の検査を行った結果、リンパ節への転移がない早期がんだと分かった場合が、一部のリンパ節郭清を省略することが可能です、その場合は、噴門側胃切除や、腹腔鏡補助下の胃切除を選択します。
腹腔鏡補助下の手術では、お腹に5カ所、小さな穴をあけてから二酸化炭素を入れて膨らませていきます。その小さな穴からビデオカメラを挿入し、お腹の中を直接見ていきます。残りの穴からは、様々な器具を挿入して手術を行います。胃を栄養する血管を剥がして切離し、リンパ節の郭清を行います。それが終わりましたら、上腹部を小さく切開し、胃を引き出して切除します。開腹した傷から、胃と腸をつなぐ吻合(ふんごう)操作を行います。腹腔鏡手術には、「手術時にできる傷が小さく、手術後の痛みが比較的少ない」というメリットがあります。そのため手術後の回復も早く、入院期間も短く済みます。
化学療法
内視鏡的切除や手術ができない場合は、化学療法が行われます。胃以外の臓器に、腫瘍が直接浸潤しているケースや、他の臓器にも転移しているケース、他の臓器も機能が低下し、手術に耐えられないケースなどに選択されます。
内服薬(ティーエスワン)や注射薬(イリノテカン・シスプラチン・ドセタキセルなど)を用いていきます。また、がん細胞に「HER2」というたんぱく質が見られた場合は、「ハーセプチン」という薬が効く可能性があります。ただし、全ての患者様に効果が発揮されるとは限らないので、効果をみながら、薬剤の調整・変更を行う必要があります。












